Bogotá, 16 de abril de 2024. Hoy se adelantó el Foro Temático "Una mirada metodológica a las cifras del sector salud" que organizó la Asociación Nacional de Empresarios de Colombia (ANDI) junto a la a Asociación Colombiana de Empresas de Medicina Integral -ACEMI en Bogotá, con el ánimo de contribuir al debate que ha suscitado el estado del sistema de salud en Colombia y su sostenibilidad.
El espacio contó con la participación de Ana María Vesga, Presidenta de Acemi; Bruce Mac Master, Presidente de la ANDI; Anwar Rodríguez, Vicepresidente en Salud de la ANDI; Mario Cruz, Vicepresidente Técnico de Acemi; y los expertos, Diana Cárdenas, Paula Díaz, Augusto Valencia y Ramón Abel Castaño.
En el encuentro la ANDI y ACEMI mostraron el resultado de un análisis técnico que se realizó teniendo en cuenta la estructura del sistema y su modo de funcionamiento, buscando evitar la sobre-simplificación, con el fin de que pueda ser utilizado por las entidades de control y la sociedad en general para hacer una evaluación adecuada de la situación, sin que esto signifique que se pretenda dar una explicación de cómo debe ser la correcta utilización de los recursos de las entidades del sistema de aseguramiento.
Durante el encuentro, Bruce Mac Master, presidente de la ANDI, señaló que “La situación de crisis por la que atraviesa el sistema de salud actualmente nos convoca para aportar a la discusión con información técnica que le sea de utilidad al país. Es un hecho que, por ejemplo, la insuficiencia en el cálculo de la UPC y la inoportunidad en el pago de los Presupuestos Máximos han generado acumulación de deudas y pérdidas técnicas que han impactado el servicio. No hay la menor duda que el sistema no ha tenido los suficientes recursos para atender sus necesidades. Es una responsabilidad de las autoridades poder garantizar el correcto flujo de los recursos, brindando condiciones optimas para que se presten los servicios de salud que requieren los colombianos”.
Por su parte, Ana María Vesga, presidente de Acemi manifestó que “En medio de este debate la pregunta ha sido si Eps sí o Eps no. Con eso no se soluciona el problema estructural del Sistema que hoy es el financiamiento. Y en eso hay un consenso técnico que debe reflejarse en decisiones políticas y regulatorias”, dijo Ana María Vesga, presidente de Acemi.
Ahora bien, la nota técnica presentada contiene cuatro puntos: Causas del desfinanciamiento; Flujo de los recursos en el sistema y las consecuencias de no asegurar su oportunidad; El Problema metodológico de agregar cifras; y el tema de las utilidades y su inversión. A su vez, entrega unas conclusiones que reflejan que el sistema tiene mecanismos de trazabilidad y control que están abiertos para la consulta de entes de control que permiten conocer el uso de los recursos teniendo en cuenta todo el análisis del documento.
- Causas del desfinanciamiento
En primer lugar, es importante entender que el sistema de salud se financia a partir de las cotizaciones de los trabajadores formales, dependientes e independientes y de impuestos, nacionales y locales. Solamente una tercera parte de las fuentes corresponde a las contribuciones (es decir cerca de $30 billones de pesos) y otro tercio corresponde a los aportes del Presupuesto General de la Nación; y el resto corresponde a los aportes de las Entidades Territoriales, a través del Sistema General de Participación (SGP) y demás recursos propios. En total hoy estamos hablando de más de $90 billones de pesos anuales. ¿Qué quiere decir eso? que nuestro sistema de salud se financia con cotizaciones directas de los trabajadores e impuestos que pagamos todos los colombianos.
Como se puede ver en el siguiente gráfico 1 el Presupuesto General de la Nación es el que ha permitido el cierre financiero del sistema en los últimos años, esto porque las otras fuentes, tal como se ve de manera clara en el gráfico, se han mantenido estables. Eso significa que depende del ente rector del sistema de salud, en cabeza de los Ministerios de Salud y Protección Social y de Hacienda y Crédito Público, de acuerdo con la obligación constitucional del estado de brindar atención en salud a todos los colombianos, garantizar los recursos suficientes para el correcto funcionamiento del sistema.
Gráfico1. Fuentes de aseguramiento
($ miles de millones, precios constantes de 2023)
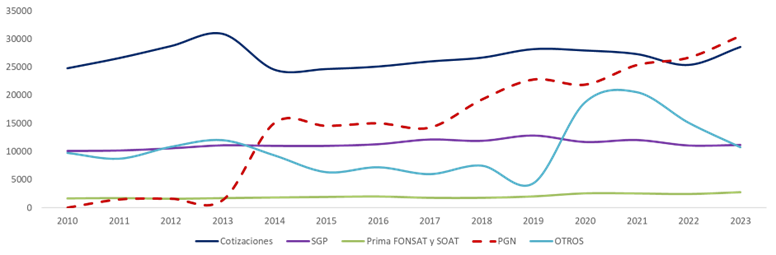
Fuente: cálculos ANDI con base en ADRES
Sin embargo, desafortunadamente esto no ha sucedido, en particular en el periodo post-pandemia y la crisis que estamos viviendo hoy en día es el producto de un cálculo insuficiente de la Unidad de pago por capitación (UPC), que es el valor anual que se reconoce por cada uno de los afiliados al sistema de salud; y de la inoportunidad en el pago de Presupuestos Máximos (PM), que es una figura que se creó para financiar el pago de servicios y tecnologías no contemplados en la UPC, como por ejemplo medicamentos de alto costo para el tratamiento de pacientes crónicos.
Ahora bien , las EPS reciben los recursos por concepto de la UPC y PM y deben garantizar el pago de la prestación de los servicios de salud y cubrir los gastos de operación y administración. Si los costos de los servicios superan a los ingresos por UPC y PM, lógicamente no hay espacio para el reconocimiento de los gastos operativos y administrativos y se erosiona el patrimonio y las reservas.
Esta es una obligación particular, dado que el Estado define cuales son las obligaciones y cuánto paga por ellas, y año a año se deben producir ajustes producto del incremento en costos de las obligaciones, pero también producto del cambio en las condiciones de prestación, la inclusión de nuevas tecnologías, entre otras variables.
No obstante, durante los años 2021, 2022 y 2023, la UPC no fue suficiente para cubrir los gastos en salud de la población y, por tanto, tampoco hubo recursos para cubrir los gastos de operación y administrativos, como personal y tecnología, de los aseguradores.
En el 2023, por ejemplo, por cada $100 que se recibieron por UPC, se usaron esos mismos $100 en gasto en salud y fue necesario que las EPS pusieran de sus patrimonios y reservas, $2,5 pesos adicionales para cubrir otros gastos. Esto ha llevado a que el faltante de los últimos años solo por UPC sea cercano a los $5 billones de pesos.
Sumado a eso, hay que tener en cuenta que la situación financiera se ha agravado por la insuficiencia e inoportunidad en el pago de presupuestos máximos, deuda que a la fecha asciende a los $2,6 billones de pesos.
Es importante mencionar que existe un acuerdo técnico entre centros de pensamiento, universidades, organizaciones de la sociedad civil y gremios sobre la evidente insuficiencia de la UPC. Incluso, en audiencia del pasado 5 de abril, el Ministro de Salud planteó la necesidad de revisar la UPC y su suficiencia ante la Corte Constitucional.
Por esa razón se ha insistido en reiteradas oportunidades la necesidad de crear una comisión técnica para revisar las cifras y plantear mecanismos de mitigación de la crisis financiera y superar la condición de un Estado que define las obligaciones de las EPS y la definición unilateral de cuanto paga por ello, que ha sido la causa acumulativa de la crisis.
Además, frente a este panorama, reiteramos que, si todas las fuentes de financiamiento son constantes y el gasto es creciente, el aporte del Presupuesto General de la Nación debe crecer a la tasa que requiera el gasto. A pesar de esto, el aporte del presupuesto general de la Nación al aseguramiento en el año 2024 en términos reales tuvo un crecimiento es negativo, al tiempo que el costo de las obligaciones aumenta en términos reales. De modo que, por diseño, el Presupuesto General de la Nación, presentado por el gobierno y aprobado por el Congreso, este año está destinado a tener un colapso.
Aportes de la nación para el aseguramiento en salud
(Variación real, %)
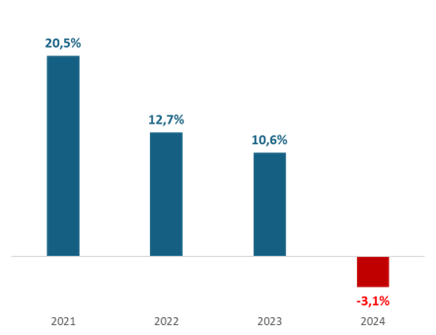
Fuente: cálculos ANDI con base en ADRES
2. Flujo de los recursos en el sistema y las consecuencias de no asegurar su oportunidad
En resumen, si la UPC es insuficiente y el giro de los recursos no es oportuno, eso se refleja en el deterioro del patrimonio de las EPS y en el descalce de las reservas. Lo anterior con el agravante de que, en el caso del retraso en los pagos de PM, se genera un problema de flujo de caja que tiene como consecuencia principal que se dilaten los plazos a proveedores de servicios y tecnologías, poniendo el riesgo el correcto funcionamiento de la cadena de prestación de servicios para pacientes crónicos y de alto costo, que son quienes demandan la mayor cantidad de los recursos de PM.
En este escenario, la presión de gastos que se causan día a día y el atraso, voluntario e involuntario, por parte del Estado en el giro de recursos, conduce indefectiblemente al colapso y la crisis.
3. El Problema metodológico de agregar cifras
Por otro lado, vale la pena señalar que se habla con mucha ligereza acerca de la situación de financiamiento del sistema a través de cifras agregadas entre las EPS, pero cada EPS tiene un pool de riesgo diferente y un modelo de gestión de riesgo diferente, que lleva a resultados financieros diferentes.
Finalmente, al agregar las cifras dejamos de ver un contexto importante: buena parte de la restricción de liquidez ha llevado a fallos en las EPS que se han traducido en intervenciones administrativas. Por lo anterior cabe preguntarse, ¿cuánto de los resultados agregados corresponde a entidades previamente intervenidas y bajo el control de la Supersalud?
Además, es preciso señalar que los aseguradores no son comparables entre sí, dado que nos encontramos frente a entidades con poblaciones, niveles de servicio y presencias regionales distintas. Entre otras razones por este hecho fue que en el pasado se sugirió la creación de UPC diferenciales que tuvieron en cuenta esta realidad.
4. El tema de las utilidades y su inversión
Otro temA que vale la pena dejar claro es el de las utilidades de las EPS y su inversión. Sobre esto la Corte ha reconocido que es legítimo que los particulares que participan en el sistema de salud sean recompensados por los gastos de administración en los que incurren y perciban una utilidad razonable, sin que esa retribución afecte el derecho fundamental de los usuarios a un servicio de calidad, oportuno y eficiente. Tal interpretación es acorde con la protección de la libertad de empresa y del derecho de propiedad de las EPS.
Conclusiones
En conclusión, es necesario entender el cómo funciona el financiamiento del sistema, los conceptos básicos contables de las EPS y los gastos de servicios en salud que están con cargo a la UPC y los presupuestos máximos. Cualquier interpretación que se dé sin tener en cuenta estos conceptos terminará por llegar a conclusiones imprecisas y, en algunas oportunidades, erradas sumando a la situación de incertidumbre por la cual está atravesando el sector.






































_page-0001.jpg)


 9.48.54 p. m..png)


 6.45.56 a. m..png)

















 2.53.57 p. m..png)
 2.53.42 p. m..png)
 2.55.15 p. m..png)